Stillen fördern

Mit Ihrer Hilfe können wir fundiertes Fachwissen und nützliche Dokumente für die Praxis weiterhin kostenfrei auf unserer Webseite zur Verfügung stellen.Spenden
Die EISL-Fachinformationen werden regelmäßig überprüft und ergänzt.
Letzte Aktualisierung dieser Seite: 5/2024
Eine einfühlsame Begleitung von Familien ist in jeder Phase der Stillzeit von großer Bedeutung. Besonders wichtig ist dies, wenn es zu schmerzhaften Problemen wie Milchstau oder Mastitis kommt. Um diese Herausforderung gut meistern zu können, braucht es rasches Handeln sowie effektive Lösungen.
Wichtig zu wissen:
Das Weiterstillen gehört in der akuten Phase zu den wichtigsten therapeutischen Maßnahmen und ist unproblematisch für das Kind. Eventuell notwendige Medikamente können so gewählt werden, dass sie
stillverträglich sind.
Auch wenn manche Mütter bei diesen Brustproblemen das Abstillen als Lösung betrachten, ist es wichtig, sie in der Akutphase zum Weiterstillen zu ermutigen. Sofern die Mutter nach Abklingen der Mastitis immer noch den Wunsch zum Abstillen äußert, sollte sie fachlich kompetent und empathisch dabei begleitet werden.
Das aktuelle ABM-Protokoll Nr. 36 ("Mastitis-Spektrum") wurde im EISL-Newsletter vom Juni 2022 vorgestellt. Dieses Protokoll bildet die Grundlage für unsere Empfehlungen.
→ Neues ABM-Protokoll N. 36: Mastitis-Spektrum
Aktuelle Leitlinien im deutschsprachigen Raum stehen zur Zeit nicht zur Verfügung.
Begriffe und Grundlagen
Nach heutigem Verständnis handelt es sich beim Begriff „Mastitis“ um ein Spektrum an Symptomen und Ursachen.
Milch, die in der Brust verbleibt, trägt dazu bei, dass weniger Milch gebildet wird. Bei häufigem Stillen oder Gewinnen von Muttermilch wird die Milchbildung wieder angeregt. Hier gilt grundsätzlich das System von Angebot und Nachfrage. Ein Milchstau gehört also zur pyhsiologischen Regelung der Milchbildung. Wenn allerdings durch übermäßige Stimulation oder fehlendes Entleeren dieses Gleichgewicht gestört wird, kann sich daraus ein entzündlicher Vorgang entwickeln.
Im Englischen wird meist gar nicht scharf zwischen diesem Zustand und einer Mastitis unterschieden. Im deutschsprachigen Raum halten wir es trotzdem weiterhin für sinnvoll, eine sprachliche Abgrenzung vorzunehmen, es sollte uns jedoch bewusst sein, dass die Übergänge fließend sind und auch beim Milchstau die Ursache in einem gestörten Mikrobiom der Brust liegen kann.
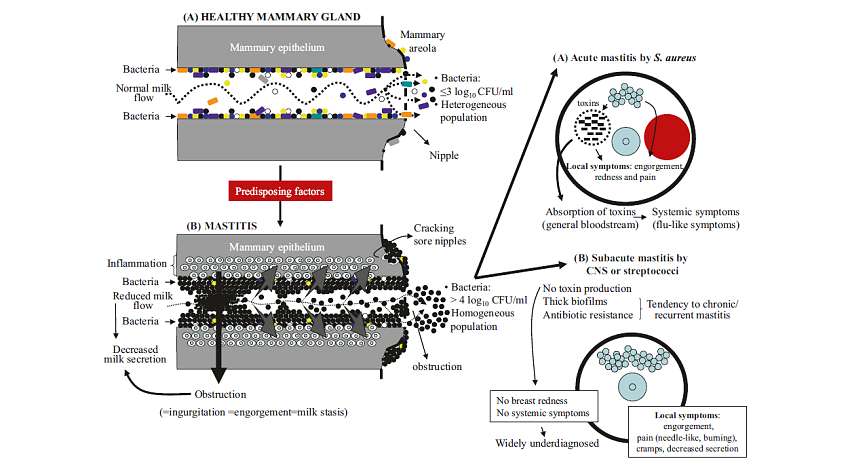
In der gesunden Brust kleidet ein Biofilm die Milchgänge aus, bestehend aus einer heterogenen Bakterienpopulation. Dadurch wird der Milchfluss unterstützt.
Wie bereits seit vielen Jahren bekannt, verbinden enteromammäre „Pathways“ die Brustdrüse mit dem Darm. Dies beeinflusst die Zusammensetzung der Muttermilch. Ebenso hat das Mikrobiom des Darms auf diese Weise Einfluss auf das Mikrobiom der Brustdrüse, das bei jeder Mutter individuell ist und sich auch im Verlauf der Laktation verändert. Einfluss haben zudem der Geburtsmodus, das mütterliche Gewicht und die Ernährung.
Dieses natürliche Mikrobiom kann in ein Ungleichgewicht geraten („Mammary dysbiosis“). Ein vermehrtes Wachstum pathogener Keime in den Milchgängen ist die Folge. Dadurch kommt es zu einer Verdickung des Biofilms, einer Entzündung des Epithels der Milchgänge sowie einer Vergrößerung des Druckes im Milchgangssystem, in Folge auch zu vermindertem Blut- und Lymphfluss. Das Risiko einer Infektion steigt. da Bakterien nicht durch das lymphatische System abtransportiert werden.
In jüngster Zeit mehren sich wissenschaftliche Studien, die zeigen, dass auch die Einnahme von Probiotika Einfluss auf das Mikrobiom der Brust hat. In der Therapie von Mastitiden, Brustschmerzen und rezidivierenden Problemen gehören sie bereits zum empfohlenen Maßnahmenspektrum. Darüber hinaus können sie bei Bedarf zur Unterstützung des natürlichen Mikrobioms in der Brust eingesetzt werden. Für einen flächendeckenden/ präventiven Einsatz gibt es immer wieder Werbung, die Evidenzen dazu sind jedoch unzureichend und oft von den Herstellern initiiert.
Wenn Probiotika eingesetzt werden, sollte das Präparat in jedem Fall folgende Bakterienstämme enthalten:
• Lactobacillus fermentum
• Lactobacillus salivarius
• Evtl. Lactococcus lactis – produziert Nisin, das als Bakteriocin das Wachstum von Staphylokokken zu verringern scheint (Walker, 2023:526) und in der Nahrungsmittelindustrie und Milchwirtschaft bereits seit längerem verwendet wird)
Die positiven Auswirkungen langkettiger Fettsäuren auf das Mikrobiom und damit auch auf die Brustgesundheit sind ebenfalls in der Literatur beschrieben. Eine gesunde Ernährung mit Fokus auf Omega-3-Fettsäuren (Fischöl, Algenöl, Leinöl etc.) ist eine wichtige Maßnahme und auch präventiv wirkungsvoll.
Ein Milchstau tritt meist als lokal begrenzte Schwellung und Rötung auf, in seltenen Fällen kann die ganze Brust betroffen sein. Oft entsteht ein Stau durch eine übermäßige Milchbildung (Hyperlaktation), kann aber auch eine Folge von ineffektivem oder zu seltenem Entleeren der Brust sein.
(Core Curriculum LEAARC, 2024:448, Lawrence, 2022:583ff; ABM-Protokoll #36, 2022)
(Lauwers/Swisher, 2021:415; Walker, 2023:524; ABM-Protokoll #36, 2022)
UNBEDINGT BEACHTEN
• Keine festen Massagen, Druck in die Tiefe, keine schmerzhaften Maßnahmen!
• Keine Einschränkung der Flüssigkeitszufuhr!
• Keine Prolaktinhemmer, keine Stillpause, kein Abstillen!
Eine deutliche Besserung sollte innerhalb der ersten 24 Stunden, spätestens nach 48 Stunden eintreten. Wenn dies nicht der Fall ist oder hohes Fieber auftritt, ist der Übergang zur Mastitis erreicht und eine ärztliche Konsultation ist notwendig.
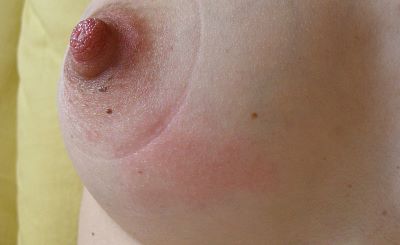
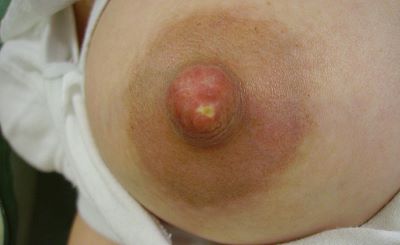
Wir unterscheiden heute zwischen akuten ("klassischen") Mastitiden mit Entzündungszeichen, die größtenteils durch eine Infektion mit toxinbildenden Bakterien (meist Staph. aureus) verursacht werden, und sogenannten "subakuten" Mastitiden, bei denen koagulase-negative Bakterien die Überhand gewonnen haben. Diese Keime bilden keine Toxine aus, daher fehlen die typischen Entzündungszeichen.
Eine Mastitis entwickelt sich selten ohne vorher bestehende Problematik.
(Lauwers/Swisher, 2021:419; Walker, 2023:523; AMB-Protokoll #36, 2022)
Die akute Mastitis kann stauungsbedingt durch Behinderung des effektiven Milchflusses (inflammatorische Mastitis) oder infektionsbedingt durch Eintritt von Keimen in die Brust (bakterielle Mastitis) entstehen. Diese „klassische“ Form mit Entzündungszeichen wird größtenteils durch eine Infektion mit toxinbildenden Bakterien (meist Staph. aureus) verursacht.
Es gelten diesselben präventiven Maßnahmen wie im Abschnitt "Milchstau" aufgeführt. Die beste Prävention liegt in der Vermeidung von Milchstau und wunden Mamillen.
Wenn offene Wunden an der Mamille vorliegen, ist unbedingt auf gute Handhygiene und ein adäquates Wundmanagement zu achten!
Zum Weiterlesen:
Ursachenforschung ist wichtig, um eine adäquate Behandlung einzuleiten und Rezidive zu verhindern.
Abstillen ist nicht indiziert und kann die Situation dramatisch verschlimmern! Zugleich erhöht sich dadurch das Risiko für eine nachfolgende Abszessbildung.
KONSERVATIVE MAßNAHMEN:
Normalerweise ist nur eine Brust betroffen. Früher wurde in der Literatur auf den speziellen Fall der beidseitigen, gleichzeitig auftretenden Mastitis (sehr selten!) hingewiesen. Die aktuelle Literatur seit 2021 unterscheidet hier nicht mehr in der Behandlung.
Somit ist die frühere Empfehlung zur Stillpause überflüssig.
ANTIBIOSE:
Falls nach 12 - 24 Stunden unter konservativen Maßnahmen keine deutliche Besserung eintritt, ist von einer bakteriellen Mastitis auszugehen und ein stillverträgliches Antibiotikum in ausreichender Dosierung und Dauer ist indiziert. Bei Müttern mit sehr heftigen Symptomen und plötzlich sehr hohem Fieber kann auch direkt mit der Antibiose begonnen werden.
Auch bei rezidivierenden Verläufen darf die Antibiose nicht verzögert werden.
Geeignet sind stillverträgliche, staphylokokken-wirksame Antibiotika:
Wichtig: Eine ausreichend lange Antibiose (mind. 10 - 14 Tage) ist notwendig, auch wenn die Symptomatik bereits im Abklingen ist, um die Gefahr von Rezidiven zu minimieren und somit auch dem Risiko für einen Brustabszess vorzubeugen.
Bei schweren Verläufen oder rezidivierenden Mastitiden ist ein Erregernachweis und Resistenzprüfung im Labor sinnvoll. Wenn ein klinischer Aufenthalt mit i.v.-Antibiose erforderlich ist, sollte das Baby selbstverständlich mit aufgenommen und die Mutter beim Weiterstillen unterstützt werden.
Die ABM (Acadamy of Breastfeeding Medicine) hat 2021 ein neues Protokoll zum Schutz des Stillens während eines Klinikaufenthalts von Mutter oder Kind herausgegeben. Lesen Sie dazu mehr in unserer Anlage zum → EISL-Newsletter von Oktober 2021.
Gesunde Kinder können uneingeschränkt weitergestillt werden, es bestehen keine Bedenken bezüglich einer bakteriellen Belastung der Milch. Da jedoch der Natrium-Gehalt während einer Mastitis ansteigt, kann sich der Geschmack der Milch verändern. Eine Muttermilchkultur ist nur bei kleinen Frühchen oder kranken Kindern sinnvoll, da in diesem Fall bei hohen Keimzahlen oder Problemkeimen eine Stillpause oder das Pasteurisieren der Milch überlegt wird (ABM-Protokoll #36, 2022:4).
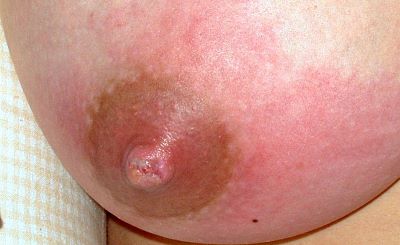
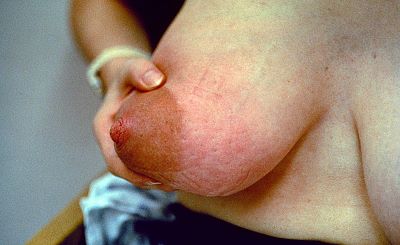
In den letzten Jahren kristallisiert sich mehr und mehr heraus, dass es sich bei der in der Vergangenheit häufig als "Soor der Milchgänge" interpretierten Mastitis (auch bezeichnet als "Soormastitis"), nach heutigen Erkenntnissen tatsächlich um eine bakterielle Infektion handelt. Durch eine Dysbiose der Brustdrüse (Mammary-Dysbiosis) kann es auch zu einem vermehrten Wachstum von nicht-toxinbildenden Keimen kommen (vor allem Staph. epidermidis, Strept. salivarius, Strept. mitis).
Diese produzieren im Gegensatz zu Staph. aureus keine Toxine (welche für die lokalen Entzündungszeichen der klassischen Mastitis verantwortlich sind).
Stattdessen kommt es zu einer Entzündung des Epithels in den Milchgängen und zu einer Verdickung des Biofilms. Die daraus resultierende Verengung des Lumens übt Druck auf das umliegende Epithel aus, was zu den charakteristischen stechenden und brennenden Schmerzen führt (s. Abbildung oben von Collado et al.) Es fehlen die klassischen Symptome einer Entzündung (Rötung, Überwärmung) oder Allgemeinsymptome (Fieber, Krankheitsgefühl).
Candida albicans kommt in gemischten Biofilmen mit Bakterien vor, ist aber nach heutigem Verständnis nicht die Ursache der Beschwerden (Jiménez et al, 2017; Mutschlechner et al., 2016).
Risikofaktoren sind unter anderem vorausgegangenen Milchstaus, akute Mastitiden oder auch unphysiologisches Stillen.
Wann ist die Behandlung mit einem Antibiotikum angemessen?
– Wenn die Schmerzen sehr stark sind oder zunehmen
– Wenn schon über längere Zeit verschiedene Therapien ausprobiert wurden
– Bei unzureichendem Behandlungserfolg mit Probiotika
ANTIBIOSE:
Die Diagnose Subakute Mastitis sollte idealerweise mittels mikrobiologischer Analyse gestellt werden. Leider fehlen aber nach wie vor standardisierte Protokolle für die Sammlung, Lagerung und Analyse der Milchproben. Weiteres werden involvierte Mikroorganismen in der Regel nicht als pathogen eingestuft.
Daher erfolgt der Einsatz eines Antibiotikums meist aufgrund der Symptome. Parallel dazu kann es sinnvoll sein, vor der Antibiotikagabe eine Milchprobe einzuschicken und ein Antibiogramm erstellen zu lassen.
Wenn die Ergebnisse vorliegen, kann bei Bedarf die Behandlung angepasst werden.
Für Abnahme einer Milchkultur empfiehlt sich folgende Vorgehensweise:
1. Reinigung von Mamille und Areola: Es werden in der Literatur zwei Optionen beschrieben: Auftragen einer antiseptischen Lösung oder Waschen mit warmem Seifenwasser und Trocknen an der Luft. Es existieren keine Daten dazu, welche Methode besser geeignet ist, um die Hautkeime zu entfernen und gleichzeitig die empfindliche Haut von Mamille und Areola nicht zu beschädigen.
2. Handgewinnung von Muttermilch unter Verwendung von sterilen Handschuhen
3. Sammlung von ca. 5 – 10 ml Muttermilch in einem sterilen Behälter
4. Die Mamille sollte den Behälter nicht berühren
5. Einsendung ins Labor zur Keimbestimmung und zur Bestimmung von Resistenzen
Das Mammary Constriction Syndrom entsteht vermutlich durch Verspannungen der Brustmuskulatur. Betroffene Frauen verspüren Schmerzen nach dem Stillen (Stechen – Brennen – "wie Feuer" – "wie Scherben") und haben Schmerzen im Schulter-Nackenbereich.
Behandelt wird das Mammary Constriction Syndrom durch:
- Dehnen, Strecken, Bewegung
- Massagen
- Osteopathie
Wir berichteten über dieses Phänomen bereits in unserer → Anlage zum Newsletter von Oktober 2014, lesen Sie dazu die erste Seite des PDFs.
Im Juni 2023 hielt Gabi Andres, IBCLC, einen Vortrag auf unserem EISL-Kongress in München. Ihre Folien hat sie im Anschluss freundlicherweise zur Verfügung gestellt:
Die Entwicklung eines Brustabszess ist im Allgemeinen die Folge von zu spät einsetzender, unzureichender oder falscher Therapie einer Mastitis (beispielsweise fehlendes häufiges Anlegen, unsachgemäße Brustmassage) (Walker, 2023:528). Darüber hinaus zählen wunde, offene Mamillen zu den weiteren Risikofaktoren. Häufig zeigt sich nach vorangegangener Mastitis ein roter Fleck auf der Brust oder eine feste/ fluktuierend ödematöse Stelle, die auch nach dem Anlegen nicht verschwindet (meist ohne weitere Entzündungszeichen wie Fieber).
Ein Abszess entsteht durch absterbende Zellen, die eine Pseudokapsel (ein mit Eiter gefüllter Hohlraum) bilden. Dieser abgekapselte Bereich steht normalerweise nicht in Verbindung mit dem Drüsengewebe oder den Milchgängen. Die Diagnose wird durch eine Ultraschalluntersuchung gesichert.
(Walker, 2023:528f; ABM-Protokoll #36, 2022; Lawrence, 2022:586f)
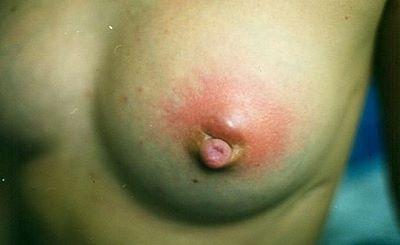
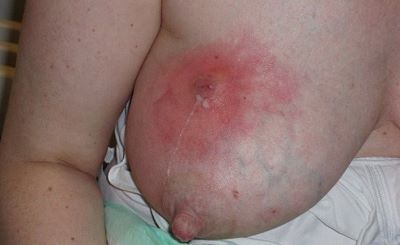
Differentialdiagnosen:
• Die Galaktozele ist eine zystenartige Ausstülpung eines Milchgangs, in dem sich bei Stauung Milch sammelt. Durch die wiederholte und/oder unsachgemäße Punktion einer Galaktozele kann es zum Einschleusen von Keimen in den mit Milch gefüllten Hohlraum kommen. Die daraus resultierende Entzündung breitet sich häufig aus und zeigt dann die Symptome einer Mastitis. Es können aber auch abgekapselte Abszesse entstehen. Die Therapie besteht neben einer entsprechenden intravenösen, antibiotischen Therapie aus einer chirurgischen Drainage. (Gada & Bakhshi, 2023; Kornfeld et al. 2021)
• Eine Phlegmone ist eine unscharf begrenzte, bakterielle Entzündung der Haut sowie des dazu gehörigen weichen Bindegewebes. Häufigste Ursache ist eine unsachgemäße Massage mit zu festem Druck, Kneten oder Quetschen der Brust im Rahmen einer Mastitis (ABM Protokoll #36, 2022; Core Curriculum LEAARC, 2024:454). Die Haut ist dabei livid-rot gefärbt und das Entzündungsgeschehen initial meist nicht von Fieber begleitet. In der Regel liegt eine Hautverletzung zugrunde, über die Keime (am häufigsten Staphylococcus aureus oder Streptokokken) ins Gewebe eindringen und sich immer weiter in die Tiefe ausbreiten. Kommt es zur Nekrosen- und/oder Abszessbildung, so ist zusätzlich zur i.v.-Antibiotikabehandlung eine chirurgische Versorgung (Nekrosen-Abtragung, Abszessausräumung) erforderlich (Johnson, Mitchell, 2020).
Manchmal maskiert ein vermeintlicher Abszess die Entwicklung eines Mammacarzinoms, zudem sind auch andere Brusterkrankungen, die nicht mit der Laktation in Zusammenhang stehen, jederzeit möglich. Jeder persistierende Knoten in der Brust muss auch während der Stillzeit abgeklärt werden.
Beachten Sie dazu auch die folgenden beiden Artikel:

Mit Ihrer Hilfe können wir fundiertes Fachwissen und nützliche Dokumente für die Praxis weiterhin kostenfrei auf unserer Webseite zur Verfügung stellen.Spenden